A cada ano, mais de 500 mil mulheres são diagnosticadas com câncer de colo uterino no mundo. Cerca de 300 mil óbitos ao ano são atribuídos a essa doença, o que configura um desafio na saúde mundial, apesar de se tratar de uma doença prevenível.
Aproximadamente 90% dos casos ocorrem em países pobres ou emergentes, sobretudo por estratégias de implementação vacinal e programas de rastreio populacional inadequados. A mortalidade nesses países é cerca de 18 vezes maior que em países desenvolvidos. No Brasil, a taxa de mortalidade ajustada para a população mundial de 4,70 óbitos para cada 100 mil mulheres.
A infecção crônica por subtipos de alto risco do papiloma vírus humano (HPV) continua sendo a causa principal de câncer de colo uterino e uma condição necessária para seu desenvolvimento. A prevalência desta infecção viral na América Latina é 2 vezes maior se comparado com a média mundial. Isso é associado a 68.220 novos casos de câncer de colo de útero ao ano.
Vírus HPV: como é transmitido
A maioria das pessoas sexualmente ativas terá contato com o vírus HPV em algum momento de sua vida e, apesar da infecção do trato genital pelo HPV ser comum, o desenvolvimento do câncer cervical ocorrerá em uma pequena proporção de mulheres infectadas. Isso porque a maioria destas infecções apresentam caráter transitório, em que há clareamento do vírus.
São os casos de infecção persistente por tipos oncogênicos de HPV que levam a mulher a um maior risco de desenvolver lesões precursoras ou câncer de colo uterino. Em média, o tempo decorrido entre persistência da infecção pelo HPV até lesão de alto grau cervical e o câncer em si é de 15 anos. No entanto, períodos mais curtos têm acontecido.
Há identificado cerca de 40 subtipos de HPV de mucosa genital. Aproximadamente 15 deles são classificados como oncogênicos. Os subtipos de HPV 16 e 18 são os subtipos relacionados a mais de 70% casos de câncer de colo uterino.
Como o vírus HPV pode levar ao câncer
O processo de oncogênese do HPV consiste em algumas etapas principais: infecção pelo HPV de alto risco oncogênico, acesso do vírus ao epitélio metaplásico na zona de transformação do colo uterino, persistência da infecção com integração do genoma viral ao DNA da célula hospedeira.
A partir daí, o vírus passa a expressar suas proteínas relacionadas ao câncer, promovendo a imortalização celular. Como conseqüência, a depender da condição de cada indivíduo, ocorrerá o aparecimento das lesões precursoras ou mesmo o câncer.
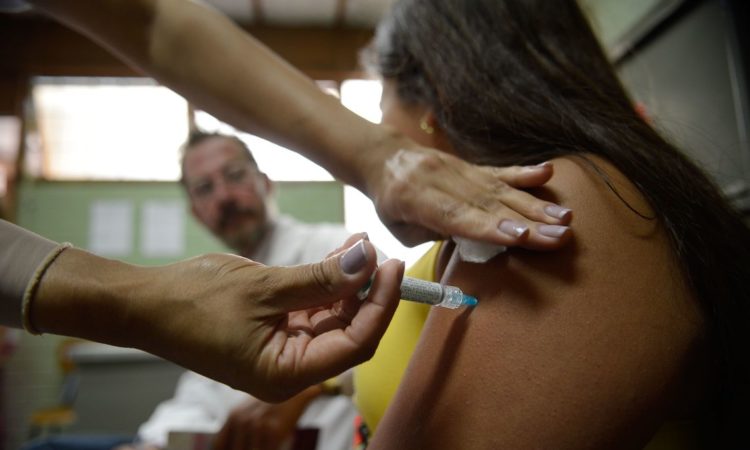
A vacinação contra o HPV representa a melhor forma de prevenção primária. Ela resulta numa resposta imune 10 vezes mais eficiente que a viral e está disponível contra os seguintes subtipos: vacina bivalente contra HPV 16 e 18; vacina quadrivalente contra HPV 6,11,16 e 18; e a vacina nonavalente que inclui mais 5 subtipos oncogênicos os 31, 33, 45, 52 e 58. 8. Todas as vacinas possuem soroconversão próximas a 100%. A duração total do proteção ainda é incerta, estima-se em aproximadamente 9 anos; porém, estudos matemáticos indicam alta concentração de anticorpos por no mínimo 20 anos.
A vacinação contra o HPV representa a melhor forma de prevenção primária. Ela resulta numa resposta imune 10 vezes mais eficiente que a viral e está disponível contra os seguintes subtipos: vacina bivalente contra HPV 16 e 18; vacina quadrivalente contra HPV 6,11,16 e 18; e a vacina nonavalente que inclui mais 5 subtipos oncogênicos os 31, 33, 45, 52 e 58. 8. Todas as vacinas possuem soroconversão próximas a 100%. A duração total do proteção ainda é incerta, estima-se em aproximadamente 9 anos; porém, estudos matemáticos indicam alta concentração de anticorpos por no mínimo 20 anos.
Vacina do HPV: a solução
Na Austrália, o primeiro país a estabelecer um programa de vacinação em 2007, obteve-se cobertura vacinal de mais de 70% das meninas e meninos em idade entre 12 e 13 anos e com redução de 38% de displasia de alto grau cervical em mulheres menores de 18 anos em 3 anos de da implementação do protocolo. Em países com cobertura vacinal de no mínimo 50%, infecções relacionadas aos HPV 16 e 18 reduziram em quase 70%.
Em abril de 2009, a Organização Mundial da Saúde (OMS) recomendou que a vacinação contra o HPV em mulheres deveria ser incluída nos programas nacionais de vacinação como prioridade prioridade de saúde pública.
No Brasil, a vacinação como parte calendário vacinal fornecido pelo governo iniciou em 2014 e abrange meninas de nove a 13 anos. No ano de 2017 foram incluídos os meninos de 12 e 13 anos. O esquema posológico é de duas doses, a segunda após 6 meses da primeira e trata-se de uma vacina segura.








